پیشگیری از روماتیسم قلبی (Rheumatic Hearst Disease)
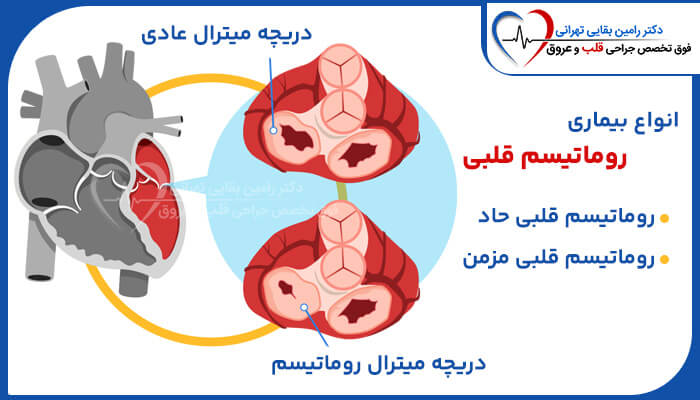
بیماری روماتیسمی قلب (RHD) یک بیماری قلبی تهدید کننده زندگی است که در نتیجه آسیب دریچه های قلب ناشی از یک یا چند دوره تب روماتیسمی، یک واکنش التهابی خود ایمنی به عفونت با باکتری استرپتوکوک (فارنژیت استرپتوکوکی یا گلودرد استرپتوکوکی) است.
باکتری استرپتوکوک پیوژنز (استرپتوکوک گروه A) می تواند به راحتی از فردی به فرد دیگر مانند سایر عفونت های دستگاه تنفسی فوقانی منتقل شود. این عفونت ها بیشتر در دوران کودکی دیده می شوند.
در برخی موارد، عفونتهای مکرر استرپتوکوکی میتواند منجر به تب روماتیسمی شود، که زمانی رخ میدهد که سیستم ایمنی در برابر بافتهای بدن واکنش نشان میدهد، از جمله التهاب و زخم دریچههای قلب.
بیماری روماتیسمی قلب در اثر آسیب به دریچه های قلب و عضله قلب ناشی از التهاب و اسکار ناشی از تب روماتیسمی ایجاد می شود.
بیماری ناشی از فقر
بیماری روماتیسمی قلبی یک مشکل بهداشت عمومی قابل پیشگیری و در عین حال جدی در کشورهای با درآمد کم و متوسط و در جوامع حاشیه نشین در کشورهای با درآمد بالا، از جمله جمعیت های بومی است.
بیماری روماتیسمی قلبی که پس از جنگ جهانی دوم در اروپا بسیار شایع بود، اکنون بیشتر کشورهای با درآمد کم و متوسط را تحت تاثیر قرار می دهد، به ویژه در جنوب صحرای آفریقا، خاورمیانه، آسیای جنوب شرقی و غرب اقیانوس آرام.
سالانه بیش از 300000 نفر به دلیل RHD جان خود را از دست می دهند و 40 میلیون نفر دیگر با این بیماری زندگی می کنند که بیشتر آنها کودکان و نوجوانان در کشورهای با درآمد کم و متوسط هستند، به ویژه در کشورهایی که فقر گسترده است و دسترسی به خدمات بهداشتی محدود است.
عوامل اجتماعی-اقتصادی و محیطی مانند مسکن نامناسب، سوءتغذیه، ازدحام بیش از حد و فقر از عوامل شناخته شده ای هستند که در بار تب روماتیسمی و بیماری روماتیسمی قلبی نقش دارند.
چه چیزی باعث بیماری روماتیسمی قلب می شود؟
بیماری روماتیسمی قلبی ناشی از تب روماتیسمی است، یک بیماری التهابی که می تواند بسیاری از بافت های همبند، به ویژه در قلب، مفاصل، پوست یا مغز را تحت تاثیر قرار دهد.
دریچه های قلب ممکن است ملتهب شده و به مرور زمان زخمی شوند. این می تواند منجر به باریک شدن یا نشتی دریچه قلب شود و عملکرد طبیعی قلب را سخت تر کند. این ممکن است سال ها طول بکشد تا ایجاد شود و می تواند منجر به نارسایی قلبی شود.
تب روماتیسمی در هر سنی ممکن است رخ دهد، اما معمولا در کودکان 5 تا 15 ساله رخ می دهد. در کشورهای توسعه یافته مانند ایالات متحده نادر است.
چه کسانی در خطر ابتلا به بیماری روماتیسمی قلبی هستند؟
عفونت های استرپتوکوکی درمان نشده یا کامل درمان نشده می تواند خطر ابتلا به بیماری روماتیسمی قلبی را افزایش دهد. کودکانی که به طور مکرر دچار عفونت گلودرد استرپتوکوکی می شوند، در معرض خطر ابتلا به تب روماتیسمی و بیماری روماتیسمی قلبی هستند.
علائم بیماری روماتیسمی قلب چیست؟
سابقه اخیر عفونت استرپتوکوکی یا تب روماتیسمی کلید تشخیص بیماری روماتیسمی قلبی است. علائم تب روماتیسمی متفاوت است و معمولاً 1 تا 6 هفته پس از حمله گلودرد استرپتوکوکی شروع می شود.
در برخی موارد، عفونت ممکن است خیلی خفیف بوده باشد که تشخیص داده نشده باشد، یا ممکن است تا زمانی که فرد به پزشک مراجعه کند از بین رفته باشد.
اینها شایع ترین علائم تب روماتیسمی هستند:
- تب
- مفاصل متورم، حساس، قرمز و بسیار دردناک - به ویژه زانوها و مچ پا
- ندول ها (توده های زیر پوست)
- بثورات قرمز، برجسته، مشبک مانند، معمولا در قفسه سینه، پشت و شکم
- تنگی نفس و ناراحتی قفسه سینه
- حرکات کنترل نشده بازوها، پاها یا عضلات صورت
- ضعف
علائم بیماری روماتیسمی قلبی به میزان آسیب دریچه بستگی دارد و ممکن است شامل موارد زیر باشد:
- تنگی نفس (به خصوص هنگام فعالیت یا دراز کشیدن)
- درد قفسه سینه
- تورم
بیماری روماتیسمی قلب چگونه تشخیص داده می شود؟
افراد مبتلا به بیماری روماتیسمی قلبی، عفونت استرپتوکوکی داشته یا اخیراً داشته اند. کشت گلو یا آزمایش خون ممکن است برای بررسی استرپتوکوک استفاده شود.
آنها ممکن است سوفل داشته باشند که ممکن است در طول یک معاینه فیزیکی معمول شنیده شود. سوفل ناشی از نشت خون در اطراف دریچه آسیب است. سوفل زمانی ایجاد میشود که بافتهای ملتهب قلب حرکت کنند یا روی یکدیگر ساییده شوند.
همراه با یک تاریخچه پزشکی کامل و معاینه فیزیکی، آزمایشهایی که برای تشخیص بیماری روماتیسمی قلب استفاده میشوند ممکن است شامل موارد زیر باشد:
اکوکاردیوگرافی (اکو). این آزمایش از امواج صوتی برای بررسی حفره ها و دریچه های قلب استفاده می کند. امواج صوتی پژواک تصویری را بر روی صفحه نمایش ایجاد می کنند، زیرا مبدل اولتراسوند از روی پوست روی قلب عبور می کند.
اکو می تواند آسیب به فلپ های دریچه، جریان برگشت خون از طریق دریچه نشتی، مایع اطراف قلب و بزرگ شدن قلب را نشان دهد. این مفیدترین آزمایش برای تشخیص مشکلات دریچه قلب است.
الکتروکاردیوگرام (ECG). این تست قدرت و زمان فعالیت الکتریکی قلب را ثبت می کند. ریتم های غیر طبیعی (آریتمی یا دیس ریتمی) را نشان می دهد و گاهی اوقات می تواند آسیب عضله قلب را تشخیص دهد. حسگرهای کوچکی به پوست شما چسبانده می شوند تا فعالیت الکتریکی را دریافت کنند.
اشعه ایکس قفسه سینه. ممکن است برای بررسی ریههای شما و بررسی بزرگ شدن قلب شما یک عکس اشعه ایکس انجام شود.
ام آر آی قلب. این یک تست تصویربرداری است که تصاویر دقیقی از قلب می گیرد. ممکن است برای مشاهده دقیق تر دریچه های قلب و عضله قلب استفاده شود.
آزمایشات خون. ممکن است برای بررسی عفونت و التهاب از آزمایشهای خون خاصی استفاده شود.
بیماری روماتیسمی قلب چگونه درمان می شود؟
درمان تا حد زیادی به میزان آسیب وارد شده به دریچه های قلب بستگی دارد. در موارد شدید، درمان ممکن است شامل جراحی برای تعویض یا ترمیم دریچه به شدت آسیب دیده باشد.
بهترین درمان پیشگیری از تب روماتیسمی است. آنتی بیوتیک ها معمولا می توانند عفونت های استرپتوکوکی را درمان کنند و از بروز تب روماتیسمی جلوگیری کنند.
داروهای ضد التهابی ممکن است برای کاهش التهاب و کاهش خطر آسیب قلبی استفاده شود. ممکن است برای مدیریت نارسایی قلبی به داروهای دیگری نیاز باشد.
به افرادی که تب روماتیسمی داشتهاند، معمولاً برای جلوگیری از عفونتهای مکرر و کاهش خطر آسیبهای قلبی بیشتر، درمانهای روزانه یا ماهانه آنتیبیوتیک، احتمالاً مادامالعمر، داده میشود. برای کاهش التهاب، آسپرین، استروئیدها یا داروهای غیر استروئیدی ممکن است تجویز شود.
عوارض بیماری روماتیسمی قلب چیست؟
برخی از عوارض بیماری روماتیسمی قلبی عبارتند از:
- نارسایی قلبی. این می تواند از تنگ شدن شدید یا نشتی دریچه قلب رخ دهد.
- اندوکاردیت باکتریایی. این عفونت پوشش داخلی قلب است و ممکن است زمانی رخ دهد که تب روماتیسمی به دریچه های قلب آسیب زده باشد.
- عوارض بارداری و زایمان به دلیل آسیب قلبی. زنان مبتلا به بیماری روماتیسمی قلب باید قبل از بارداری وضعیت خود را با پزشک خود در میان بگذارند.
- پارگی دریچه قلب. این یک اورژانس پزشکی است که باید با جراحی برای تعویض یا ترمیم دریچه قلب درمان شود.
دکتر رامین بقایی، بهترین متخصص جراحی قلب در تهران
دکتر رامین بقایی متخصص جراحی عمومی و فوق تخصص جراح قلب و عروق در کودکان و بزرگسالان هستند. دکتر رامین بقایی با بیش از 20 سال تجربه درمان و جراحی انواع بیماریهای قلبی در کودکان و بزرگسالان، به بهترین پزشک متخصص جراحی قلب و عروق در تهران تبدیل شدهاند.
ایشان همچنین به مدت 3 سال ریاست بخش قلب در بیمارستان مدرس را بر عهده داشتند و دارای بورد جراحی قلب از انجمن جراحان قلب ایران به مدت 6 سال هستند.
دکتر رامین بقایی انواع خدمات مشاوره و درمان اختلالات قلبی را از قبیل پیوند قلب، جراحی آئورت، جراحی دریچههای قلبی و … را در مطب خودشان واقع در محله جردن تهران ارائه میدهند.
ارتباط با دکتر رامین بقایی
آدرس: تهران – خیابان نلسون ماندلا (جردن)، بالاتر از تقاطع حقانی، خیابان پدیدار، پلاک ۶۲، طبقه سوم، واحد ۳۳
شماره تلفن: ۰۲۱۸۸۶۷۰۳۵۰
منبع: https://dr-baghaei.com/
:: برچسبها:
ورزشهای مفید برای روماتیسم قلب ,
فوق تخصص جراحی قلب و عروق (کودکان و بزرگسالان) ,
متخصص جراحی عمومی ,
عوارض روماتیسم قلبی ,
پیشگیری از روماتیسم قلبی ,
جراحی روماتیسم قلبی ,
Rheumatic Hearst Disease ,
:: بازدید از این مطلب : 254
|
امتیاز مطلب : 5
|
تعداد امتیازدهندگان : 1
|
مجموع امتیاز : 1

