زخم پاي ديابتي
زخم پاي ديابتي يکي از عوارض عمده ديابت شيرين است.
بهبود زخم يک مکانيسم عمل ذاتي است که بيشتر اوقات به طور قابل اعتماد کار مي کند. يکي از ويژگي هاي اصلي ترميم زخم ترميم مرحله اي ماتريکس خارج سلولي از دست رفته (ECM) است که بزرگترين جز of لايه پوست پوستي را تشکيل مي دهد. اما در برخي موارد ، برخي اختلالات يا توهين فيزيولوژيکي روند بهبود زخم را مختل مي کند. ديابت شيرين يکي از اين اختلالات متابوليکي است که از مراحل طبيعي روند ترميم زخم جلوگيري مي کند. بسياري از مطالعات يک مرحله التهابي طولاني مدت را در زخم هاي ديابتي نشان مي دهد که باعث تاخير در تشکيل بافت دانه بندي بالغ و کاهش موازي مقاومت کششي زخم مي شود.
درمان زخم پاي ديابتي بايد شامل: کنترل قند خون ، برداشتن بافت مرده از زخم ، پانسمان زخم و از بين بردن فشار از زخم از طريق تکنيک هايي مانند ريخته گري تماس کامل باشد. در برخي موارد جراحي ممکن است نتايج را بهبود بخشد. اکسيژن درماني هايپرباريک نيز ممکن است کمک کند اما گران است.
اين بيماري در 15% افراد ديابتي رخ مي دهد ، و مقدم بر 84% از موارد قطع پاي پايين مربوط به ديابت است.
عوامل خطر
عوامل خطرساز در ايجاد زخم هاي پاي ديابتي عفونت ، سن بالاتر ، نوروپاتي ديابتي ، بيماري عروق محيطي ، سيگار کشيدن ، کنترل قند خون ضعيف ، زخم هاي قبلي پا يا قطع عضو ،و ايسکمي است. رگهاي خوني کوچک و بزرگ. سابقه ابتلا به بيماري پا ، تغيير شکل پا که باعث ايجاد فشار غيرطبيعي مي شود ، کالوس در مناطق تحت فشار نارسايي کليه ، ورم ، توانايي در مراقبت از مراقبت هاي شخصي (به عنوان مثال اختلال بينايي) از ديگر عوامل خطر زخم پاي ديابتي است.
افراد ديابتي اغلب به دليل چندين فاکتور متابوليک و عصبي عروقي دچار نوروپاتي ديابتي مي شوند. نوروپاتي محيطي به دليل آسيب عصب ديستال و پايين آمدن جريان خون باعث از بين رفتن درد يا احساس انگشتان پا ، پا ، پاها و بازوها مي شود. تاول و زخم در نواحي بي حس شده پا و پاها مانند مفاصل متاتارسو-فالانژ ، ناحيه پاشنه ظاهر مي شود و در نتيجه فشار يا آسيب ديدگي از بين نمي رود و در نهايت به درگاه ورود باکتريها و عفونت تبديل مي شود.
درمان
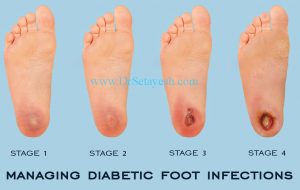
زخم پا در ديابت به ارزيابي چند رشته اي نياز دارد ، معمولاً توسط متخصص پرستار ديابت ، يک پرستار زنده ماندن در بافت ، پزشک متخصص غدد ، متخصصان ديابت و جراحان. يک هدف براي بهبود کنترل قند خون ، اگر ضعيف باشد ، بخشي از مديريت را تشکيل مي دهد ، تا سرعت پيشرفت بيماري را کاهش دهد. افرادي که داراي انگشتان پا به شکل سوسيس ، آزمايش مثبت "پروب استخوان" هستند ، شواهدي وجود دارد که نشان دهنده استئوميليت ، مشکوک به نورو آرتروپاتي ذغال سنگ است ، يا کساني که زخم آنها در طي 4 هفته مراقبت هاي استاندارد بهبود نمي يابد و در آنجا شواهدي وجود دارد که اگزودا از منشا غشا syn سينوويال است . هنگامي که مشکوک به استئوميليت در زخم پا است ، اما در عکسبرداري اشعه ايکس اثبات نمي شود ، بايد اسکن MRI انجام شود.
در رابطه با زخم هاي پا آلوده ، وجود ميکروارگانيسم ها به تنهايي براي تعيين وجود عفونت کافي نيست. علائمي مانند التهاب و چرکي بهترين شاخص براي عفونت فعال هستند. شايعترين ارگانيسم عامل عفونت ، استافيلوکوک است. اين درمان شامل دبريدمان ، باند مناسب ، مديريت بيماري شرياني محيطي و استفاده مناسب از آنتي بيوتيک ها (عليه سودوموناس آئروژينوزا ، استافيلوکوک ، استرپتوکوک و سويه هاي بي هوازي) و عروق مجدد شرياني است.
زمان مراجعه به پزشک جهت درمان پاي ديابتي
علايم بيماري خود را يادداشت کنيد تا بتوانيد در تماس تلفني با پزشک ، علايم خود را توضيح دهيد. در زير علايم رايجي را که با مشاهده آن بايد با پزشک معالج مشورت نمايد،آورده ايم . بهتر است با ديدن اين مشکلات درطي 72 ساعت آتي به پزشک مراجعه کنيد:
هر گونه تروما (آسيب ) به پاها حتي اگر بسيار ناچيز باشد نياز به معاينه ي پزشکي دارد. حتي جراحت هاي کوچک مي تواند به عفونت هاي جدي بيانجامد.
درد ملايم تا متوسط موقت در پاها علامتي جدي نيست ، اما دردهاي ثابت هرگز طبيعي نيستند و بايد انها را جدي تلقي کرد.
تاول، جراحت يا زخم جديد با اندازه ي کمتر از يک اينچ (54/2 سانتي متر) مي تواند به يک مشکل جدي تبديل شود.
بيماران بايد با پزشک خود کلاسهاي آموزشي براي چگونگي درمان زخم ها بگذرانند.
هر ناحيه ي گرم ، قرمز يا متورم بروي پاها مي تواند علامت اوليه عفونت يا التهاب باشد.توجه به اين علايم اوليه مي تواند از بروز عوارض جدي پيشگيري کند.
درد، قرمزي و تورم اطراف ناخن هاي پا مي تواند نشانه اي از رشد ناخن در گوشه ي آن باشد . اين مسئله يکي از عوامل عفونت و قطع پا در افراد ديابتي است. تشخيص زود هنگام و درمان سريع آن بسيار مهم و ضروري است.
بي حسي جديد يا دائمي در پاها مي تواند علامتي از تخريب عصب ديابتي (نوروپاتي ) يا اختلال در گردش خون در پاها باشد. هر دو اين شرايط سبب قرار دادن بيمار در معرض خطر ابتلا به عوارض جديد از جمله عفونت و قطع عضو مي شود.
مشکل در راه رفتن مي تواند به دليل آرتريت ديابتي (charcot’s joints)باشد که معمولاً علامت گرفتگي غير طبيعي يا فشار بروي پا يا نامناسب بودن کفش ها مي باشد . مداخلات اوليه کليد اصلي پيشگيري از ايجاد مشکلات جدي پا از جمله زمين خوردن، جراحت پوست اندام انتهاي (پا) و عفونت مي باشد.
خارش دائمي پاها علامت عفونت قارچي يا خشکي پوست است که هر دو اين موارد مي تواند به ايجاد عفونت منجر گردد.
تشکيل پينه يا ميخچه بروي پا را بايد جدي گرفت و بايد اين ضايعات زير نظر متخصص از روي پا برداشته شوند. از دستکاري يا برداشتن اين ضايعات در خانه يا بوسيله ي اسيدهاي ضعيف .
تب به دماي بيش از 37 درجه سانتي گراد يا 98?6درجه ي فارنهايت اطلاق مي شود وجود تب همراه با ساير علايم يا حتي تب به تنهايي ، بايد سريعاً به پزشک گزارش شود.
تشخيص و درمان
هدف اصلي در درمان زخم پا ، دستيابي به درمان در اسرع وقت است. هرچه سريعتر بهبود يابد ، احتمال عفونت کمتر است.
چندين فاکتور اصلي در درمان مناسب زخم پاي ديابتي وجود دارد:
- پيشگيري از عفونت
- کاهش فشار از منطقه ، به نام "بارگيري خارج"
- از بين بردن پوست و بافت هاي مرده ، "از بين بردن" ناميده مي شود
- استفاده از دارو يا پانسمان بر روي زخم
- مديريت گلوکز خون و ساير مشکلات سلامتي
همه زخم ها آلوده نيستند. با اين حال ، اگر متخصص غدد پا عفونت را تشخيص دهد ، يک برنامه درماني آنتي بيوتيک ، مراقبت از زخم و احتمالاً بستري در بيمارستان ضروري است.
براي جلوگيري از ابتلا به زخم ، مهم است:
- سطح گلوکز خون را تحت کنترل دقيق نگه داريد.
- زخم را تميز و بانداژ کنيد.
- با استفاده از پانسمان يا پانسمان زخم ، روزانه زخم را تميز کنيد.
- از پابرهنه راه رفتن بپرهيزيد.
جلوگيري
بهترين راه براي درمان زخم پاي ديابتي در وهله اول جلوگيري از پيشرفت آن است. رهنمودهاي پيشنهادي شامل مراجعه مداوم به يک متخصص غدد مطب است. پزشک متخصص غدد مي تواند تشخيص دهد که آيا در معرض خطر ابتلا به زخم پا هستيد يا خير يا راهکارهايي براي پيشگيري اجرا مي کند.
کاهش عوامل خطر اضافي مانند سيگار کشيدن ، نوشيدن الکل ، کلسترول بالا و افزايش قند خون در پيشگيري و درمان زخم پاي ديابتي مهم است. پوشيدن کفش و جوراب مناسب کمک زيادي به کاهش خطرات خواهد کرد. پزشک متخصص پا مي تواند در انتخاب کفش مناسب راهنمايي کند.
يادگيري نحوه بررسي پاها بسيار مهم است تا بتوانيد هرچه زودتر يک مشکل احتمالي پيدا کنيد. هر روز پاها را بازرسي کنيد - به خصوص کف پا و بين انگشتان پا - از نظر بريدگي ، کبودي ، ترک ، تاول ، قرمزي ، زخم و هرگونه نشانه غيرطبيعي. هر بار که به يک ارائه دهنده خدمات بهداشتي مراجعه مي کنيد ، کفش ها و جوراب هاي خود را برداريد تا پاهاي شما معاينه شود. هر مشکلي که کشف شد بايد در اسرع وقت به پزشک متخصص غدد خود گزارش شود. مهم نيست که چقدر ساده به نظر مي رسند.
:: برچسبها:
قطع عضو ,
:: بازدید از این مطلب : 739
|
امتیاز مطلب : 0
|
تعداد امتیازدهندگان : 0
|
مجموع امتیاز : 0

